utworzone przez Justyna Socha | sty 4, 2025 | Blog
Osteoporoza charakteryzuje się zmianą mikrostruktury kości ze zmniejszoną gęstością mineralną kości, co prowadzi do występowania złamań kruchych.
Na osteoporozę cierpi około 200 milionów ludzi, co stanowi główne obciążenie dla zdrowia na całym świecie.
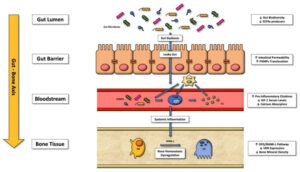
W patogenezie osteoporozy bierze udział kilka czynników. Obecnie świat nauki bada zmienioną homeostazę jelitową jako potencjalny dodatkowy czynnik ryzyka pogorszenia stanu kości, a zatem jako nowy potencjalny cel terapeutyczny.
Mikroflora jelitowa wpływa na aktywność osteoklastów regulując poziom IGF-1 w surowicy, a także wpływając na wchłanianie wapnia w jelitach.
Tak więc dysbioza jelitowa wpływa na zdrowie kości.
Zmiany w mikroflorze jelitowej – zwane dysbiozą – skutkujące zaburzeniem równowagi pomiędzy rodzajami mikroorganizmów występujących w naturalnej mikroflorze człowieka, mogą zaburzać regulację procesów metabolicznych, prowadząc do chorób zapalnych jelit, cukrzycy, nowotworów, choroby układu krążenia, reumatoidalne zapalenie stawów i toczeń rumieniowaty układowy.
Dysbioza mikroflory to schorzenie wieloczynnikowe, które może być wywołane takimi czynnikami, jak stres, stan zapalny i starzenie się. Ogólnie rzecz biorąc, po wygojeniu stanu chorobowego dysbioza ma tendencję do naturalnego korygowania.
Suplementy diety, prebiotyki (niestrawialny błonnik pokarmowy stymulujący selektywny wzrost bakterii) i probiotyki (mikroorganizmy, które mogą wywierać korzyści zdrowotne) dla żywiciela) przyczyniają się do równowagi mikroekologicznej jelit, która jest ważna dla zdrowia kości . Rzeczywiście, suplementy diety i probiotyki mogą odgrywać rolę w leczeniu osteoporozy, w połączeniu ze znanymi już interwencjami medycznymi i związanymi ze stylem życia.
Dieta jest głównym wyznacznikiem rodzaju i proporcji mikroorganizmów w mikroflorze jelitowej, wpływającym na zdrowie kości i dobre samopoczucie.
Na przykład dieta wysokotłuszczowa zmniejsza różnorodność biologiczną mikroflory u myszy, podczas gdy dieta mocno słodzona powoduje nietolerancję glukozy.
Z odżywczego punktu widzenia dieta śródziemnomorska dostarcza błonnika, fermentowanych produktów mlecznych i polifenoli, które mają korzystny wpływ na mikroflorę jelitową człowieka, zmniejszając stosunek Firmicutes i Bacteroidetes oraz zwiększając poziom SCFA. Wpływają korzystnie na zdrowie kości i zmniejszają ryzyko złamań.
Prebiotyki to niestrawne składniki żywności, które stymulują wzrost i/lub aktywność bakterii kolonizujących jelito grube, pełniąc dla nich rolę substratu.
W większości przypadków są to produkty enzymatycznej konwersji cukrów, takich jak galaktooligosacharydy (GOS), fruktooligosacharydy (FOS), inulina, skrobia odporna na trawienie, ksylooligosacharydy (XOS) i laktuloza.
Mikroflora jelitowa zwiększa wchłanianie wapnia w jelitach; co ciekawe, może regulować metabolizm kości poprzez zależną od wapnia interakcję ze szlakiem sygnałowym Wnt/β-katenina
utworzone przez Justyna Socha | paź 31, 2024 | Blog
SIBO leży u podstaw objawów związanych z funkcjonalnymi zaburzeniami żołądkowo-jelitowymi (FGD). Przerost bakteryjny jelita cienkiego (SIBO) to stan definiowany przez liczbę bakterii typu okrężnicy w jelicie cienkim równą lub większą niż 105 jednostek tworzących kolonie na mililitr (CFU/ml), a także zmianę standardowego stosunku mikrobioty jelita cienkiego. Inaczej przerost bakteryjny jelita cienkiego (SIBO) to zaburzenie charakteryzujące się różnicami w ilości, jakości i lokalizacji mikrobioty jelita cienkiego. Nadmiernej populacji bakterii w jelicie cienkim. . Standardowa definicja to 105 CFU/ml bliższej aspiracji jelita czczego, towarzyszy pojawienie się: Gram-dodatnich Gram-ujemnych organizmów tlenowych, a także beztlenowców, które zwykle występują częściej w okrężnicy. Główne bakterie związane z SIBO to: Streptococcus, Staphylococcus, Bacteroides, Lactobacillus, Enterobacteriaceae–Escherichia, Klebsiella lub Proteus.
Przyczyny powstawania SIBO
Pierwszym powiązaniem są zaburzenia układu pokarmowego. Główną przyczyną podstawowej patologii, prowadzącej do stymulacji odpowiedzi zapalnej i przewlekłego stanu prozapalnego jest: wyższa przepuszczalność lipopolisacharydu (LPS), jest wymieniana jako główna przyczyna podstawowej patologii, która prowadzi do stymulacji odpowiedzi zapalnej i przewlekłego stanu prozapalnego, zaburzenia budowy jelit lub funkcji motorycznych, niewydolność trzustki, przewlekła choroba wątroby, uchyłki jelita cienkiego. Dobrze znane czynnki ryzyka nadmiaru bakterii jelitowych: dysfunkcja barier ochronnych, hipochlorhydria, będąca wynikiem spadku ilości soku żołądkowego, nadużywanie IPP (inhibitor pompy protonowej), lek hamujący wydzielanie kwasu solnego w soku żołądkowym kolonizacja Gram-ujemnym Helicobacter pylori (zaobserwowano, że pacjenci z zakażeniem H. pylori i dodatnim wynikiem testu oddechowego 13C-mocznik mają jeszcze wyższe ryzyko SIBO), wzrost pH żołądka (powoduje dysbiozę w żołądku i jelicie cienkim).
IBS (zespół jelita drażliwego) Istnieje wiele badań opisujących współwystępowanie IBS i SIBO. Objawy podobne do SIBO obserwuje się w chorobie wieloczynnikowej zespołu jelita drażliwego (IBS): -aktywację układu odpornościowego, -ekspansję ciał zapalnych w błonie śluzowej jelit i blaszce właściwej, -zwiększona przepuszczalność jelit, -obecność SIBO również wyzwala aktywację immunologiczną. Choroba Leśniowskiego-Crohna (CD) Zaobserwowano częstsze występowanie SIBO z chorobą Leśniowskiego-Crohna. Wrzodziejące zapalenie jelita grubego (WZJG) W WZJG obserwuje się podwyższenie cytokin prozapalnych (IL-6, IL-8, TNF-alfa) i cytokin przeciwzapalnych (IL-10). Zapalenie jelit może uszkodzić nerwy jelitowe lub mięśnie gładkie, co prowadzi do zmiany motoryki przewodu pokarmowego. Celiakia Wydaje się z pewnością korelować ze składem mikrobioty jelitowej. Częstość występowania równocześnie sibo i celiaki wynosi 66,66% według opublikowanych danych.
Chirurgia jamy brzusznej lub miednicy. Jest również uważana za czynnik ryzyka nadmiaru bakterii jelitowych. Wycięcie żołądka pociąga za sobą zmniejszenie produkcji kwasu żołądkowego, podczas gdy cholecystektomia wpływa na wydzielanie żółciowe. Operacja bariatryczna Około 80% osób po operacjach bariatrycznych cierpi na objawowe SIBO. Otyłość W sposób wieloczynnikowy może być również przyczyną SIBO. U osób otyłych zaobserwowano: – klasterowe skurcze mięśniówki jelitowej (typowe dla niedrożności jelita cienkiego i marskości wątroby), -większą częstość występowania dysbiozy jelitowej u osób cierpiących na zespół metaboliczny, -wyższe niż normalnie stężenia substancji takich jak grelina, leptyna, TMAO (N-tlenek trimetyloaminy) lub obecność cytokin prozapalnych, co sprzyja zaburzeniom motoryki. Mikrobiota u pacjentów otyłych wpływa na funkcję błony śluzowej jelit (spadek proporcji Bacteroides do Firmicutes). Prowadzi do zwiększenia przepuszczalności jelit dla LPS i endotoksyn, co prowadzi do przewlekłego stanu prozapalnego.

Na pierwszy rzut oka przewód pokarmowy może wydawać się jedynym celem objawów SIBO, naukowcy zbadali jego powiązania z innymi narządami i układami. Dysbiozę bakteryjną obserwuje się nie tylko u pacjentów z objawami żołądkowo-jelitowymi, ale także w związku z innymi chorobami ogólnoustrojowymi. Liczne badania potwierdzają konstelację korelacji między zaburzeniami: sercowo-naczyniowymi, endokrynologicznymi, neurologicznymi, nefrologicznymi, tkankami łącznymi, dermatologicznymi, a SIBO, potwierdzając jego wieloczynnikowy wpływ na różne problemy medyczne. Przewlekła chorobie nerek (PChN) Większość pacjentów cierpi na objawy ze strony przewodu pokarmowego. Niewydolność nerek predysponuje do zmian w mikrobiomie jelitowym, a także w układzie pokarmowo-jelitowym. Twardzina układowa (SSc) Współwystępowanie SSc i SIBO zostało potwierdzone w różnych badaniach. Czas trwania choroby dłuższy niż 5 lat jest istotnym czynnikiem ryzyka rozwoju SIBO.
Cukrzyca i niewydolność zewnątrzwydzielnicza trzustki. Mechanizmem działania jest zmniejszone wydzielanie soku trzustkowego, który pełni również funkcje przeciwdrobnoustrojowe, może sprzyjać przerostowi bakterii jelitowych i złemu wchłanianiu. Gastropareza – powikłanie cukrzycy. Rozwija się z powodu dysfunkcji MMC fazy 3 i często towarzyszy jej SIBO. Neuropatia autonomiczna. Zwiększa częstość występowania SIBO, a także zapotrzebowanie na insulinę. Ponadto utrzymywanie się dysbiozy może zaostrzyć cukrzycę. Dysfunkcja trzustki. Predysponuje do nadmiernej liczby mikrobioty jelitowej. Ostre zapalenie trzustki. Głównymi przyczynami wydają się być hipomotoryka przewodu pokarmowego z wyższą przepuszczalnością jelit, a także zmniejszona funkcja zewnątrzwydzielnicza i trawienie węglowodanów z powodu ostrego zapalenia trzustki.
Dysfunkcja miąższu wątroby Jest czynnikiem ryzyka kamicy żółciowej. Spekuluje się, że główną przyczyną jest dysfunkcja błony śluzowej pęcherzyka żółciowego oraz zmniejszone wydzielanie i działanie przeciwbakteryjne żółci w przewodzie pokarmowym z powodu nadmiernej liczby mikrobioty jelitowej. Marskość wątroby SIBO jest często diagnozowane w marskości wątroby i wiąże się z jej nasileniem, podobnie jak występowanie encefalopatii wątrobowej lub wodobrzusza i klasy Childa-Turcotte’a-Pugha. Niewydolność serca (HF) Niedokrwienie ściany jelita cienkiego może być spowodowane zmniejszoną wydajnością serca. W konsekwencji może prowadzić do dysfunkcji jelit i większej przepuszczalności jelit oraz korelować z nasileniem, powikłaniami i progresją niewydolności serca Prawdopodobnym czynnikiem wyzwalającym może być lipopolisacharyd (LPS) – jeden ze składników bakterii Gram-ujemnych, zaliczany do czynników prozapalnych – jego wysokie stężenia potwierdzono u pacjentów z niewydolnością serca i obrzękiem. Mukowiscydoza, Niedobory odporności (niedobór IgA, zakażenie HIV).







